Salud y Bienestar
Izpisua logra curar grandes úlceras regenerando la piel, sin necesidad de injertos
Publicado
hace 6 añosen

El equipo de investigadores liderado por el profesor del Laboratorio de Expresión Génica del Instituo Salk (EEUU) y catedrático extraordinario de Biología del Desarrollo de la UCAM, Juan Carlos Izpisua, ha conseguido con éxito la regeneración de la piel aplicando la programación celular ‘in vivo’. Se podrán beneficiar de este avance, que marcará un hito en la historia de la medicina, quienes padecen úlceras cutáneas grandes, producidas por quemaduras graves o por enfermedades crónicas como la diabetes
El uso de la cirugía plástica para tratar úlceras cutáneas grandes, como las producidas por quemaduras graves, decúbito prolongado o enfermedades crónicas como la diabetes, puede llegar a ser algo del pasado. Un equipo de científicos liderado por el Dr. Izpisua Belmonte, profesor del Laboratorio De expresión Génica del Instituto Salk (EEUU) y catedrático extraordinario de Biología del Desarrollo de la UCAM, ha desarrollado una técnica para convertir, directamente, las células de una herida abierta en nuevas células de la piel. Esta técnica, basada en la reprogramación celular hasta un estado similar al de las células madre, también podría ser útil para curar otros daños de la piel, contrarrestar los efectos del envejecimiento o ayudarnos a comprender mejor el cáncer de piel.
«Nuestras observaciones constituyen una prueba de concepto para la regeneración ‘in vivo’ de un tejido tridimensional completo como es la piel, no sólo diferentes tipos de células aisladas como se ha hecho anteriormente», dice el profesor Juan Carlos Izpisua, autor del artículo publicado en Nature. «Este conocimiento podría ser útil no sólo para mejorar la reparación de la piel, sino también para diseñar estrategias regenerativas “in vivo” en otras situaciones patológicas humanas en las que pueda estar implicada la reparación de un tejido o también durante el envejecimiento».
«Este conocimiento podría ser útil no sólo para mejorar la reparación de la piel»
— Juan Carlos Izpisua
La doctora Estrella Núñez, vicerrectora de Investigación de la UCAM y coautora del trabajo, ha mostrado su satisfacción porque “este estudio, promovido y desarrollado en colaboración con la UCAM, está en la línea de la política de investigación de esta universidad, marcada por nuestro presidente, José Luis Mendoza: de calidad, colaborativa a nivel internacional entre científicos básicos y clínicos, y que redunda en beneficio del paciente”. (Ver declaraciones completas de la vicerrectora de Investigación de la UCAM -Parte 1- Parte 2-)
Las úlceras cutáneas (heridas que pueden extenderse a través de múltiples capas de la piel) generalmente se tratan de forma quirúrgica, trasplantando piel de otro lugar para cubrir la herida. Sin embargo, cuando la úlcera es especialmente grande, resulta difícil para los cirujanos injertar suficiente cantidad de piel para resolver el problema. En estos casos, se pueden aislar células madre de la piel del paciente, hacerlas crecer en el laboratorio y trasplantarlas nuevamente al paciente. Sin embargo, este procedimiento requiere gran cantidad de tiempo, lo que pone en riesgo la vida del paciente y, algunas veces, no es efectivo.
«Este estudio, promovido y desarrollado en colaboración con la UCAM, está en la línea de la política de investigación de esta universidad»
— Estrella Núñez
El investigador Masakazu Kurita, coautor del trabajo, con gran experiencia en cirugía plástica, sabía que uno de los pasos críticos en la recuperación de una herida era la migración o el trasplante de queratinocitos basales, ausentes en heridas grandes y severas en las que se han perdido múltiples capas de piel. Estas células, parecidas a células madre, actúan como precursores de los diferentes tipos de células cutáneas. Incluso, a medida que estas grandes heridas cicatrizan, las células que se multiplican en la zona están principalmente involucradas en el cierre de la herida y la inflamación, y no en reconstruir una piel sana.
El objetivo de los Drs. Izpisua y Kurita con este trabajo ha sido convertir directamente estas otras células de la herida en queratinocitos basales, sin necesidad de sacarlas del cuerpo.
En primer lugar los investigadores compararon los niveles de diferentes proteínas presentes en los dos tipos de células, inflamación y queratinocitos. Identificaron 55 «factores de reprogramación» (proteínas y ARNs) potencialmente involucrados en la diferenciación de células de inflamación en queratinocitos basales y tras diferentes experimentos redujeron la lista a cuatro factores que podrían estar implicados en este proceso.
Cuando el equipo investigador trató tópicamente úlceras cutáneas de ratones, con los cuatro factores, éstas desarrollaron una piel sana (conocida como epithilia) en 18 días. Con el tiempo, este epitelio se expandió y se conectó a la piel circundante, incluso en las úlceras más grandes. Las células generadas se comportaron como células sanas de la piel en una serie de pruebas moleculares, genéticas y celulares realizadas hasta 6 meses después. «Antes de llegar a la clínica, tenemos que hacer más estudios de seguridad a largo plazo y mejorar la eficiencia de la técnica tanto como sea posible», asegura el Dr. Kurita.
Datos de la publicación:
Journal title: Nature
Paper title: In vivo reprogramming of wound-resident cells generates skin epithelial tissue
Authors: Masakazu Kurita, Toshikazu Araoka, Tomoaki Hishida, David D. O’Keefe, Yuta Takahashi, Akihisa Sakamoto, Masahiro Sakurai, Keiichiro Suzuki, Jun Wu, Mako Yamamoto, Reyna Hernandez-Benitez, Alejandro Ocampo, Pradeep Reddy, Maxim Nikolaievich Shokhirev, Pierre Magistretti, Estrella Núñez Delicado, Hitomi Eto, Kiyonori Harii & Juan Carlos Izpisua Belmonte.
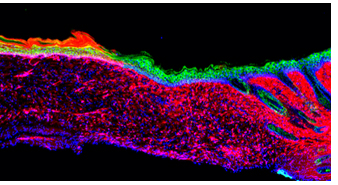
La imagen representa la primera prueba de concepto para la regeneración exitosa de un órgano funcional (la piel) en un mamífero, mediante reprogramación in vivo. La piel se generó en una úlcera grande en un modelo de ratón de laboratorio, convirtiendo un tipo de células (rojo: células mesenquimales) en otro (verde: queratinocitos basales).
Comparte esto:
- Haz clic para compartir en WhatsApp (Se abre en una ventana nueva)
- Haz clic para compartir en Facebook (Se abre en una ventana nueva)
- Haz clic para compartir en Twitter (Se abre en una ventana nueva)
- Haz clic para enviar un enlace por correo electrónico a un amigo (Se abre en una ventana nueva)
- Haz clic para compartir en Telegram (Se abre en una ventana nueva)
- Haz clic para compartir en LinkedIn (Se abre en una ventana nueva)
Relacionado
Te podría gustar
Salud y Bienestar
Metformina: el posible fármaco antienvejecimiento
Publicado
hace 16 horasen
18 abril, 2024
La metformina es actualmente una de las moléculas más prometedoras en la lucha contra el envejecimiento, las enfermedades cardiovasculares y ciertos tipos de cáncer. Aunque este medicamento ya se emplea para tratar la diabetes, la posibilidad de utilizarlo también como fármaco antienvejecimiento es muy emocionante.
Para profundizar en este tema, el programa ‘Todo es mentira’ entrevistó a Salvador Macip, catedrático de la Universidad de Leicester, para explicar en qué consiste la metformina: «Es un medicamento administrado a pacientes con diabetes que se ha asociado con una mayor esperanza de vida en comparación con aquellos que no lo toman».
Se está investigando si personas no diabéticas podrían beneficiarse de este fármaco
Según Salvador, estos hallazgos han llevado a considerar que la metformina podría tener efectos antienvejecimiento, al menos en personas diabéticas: «Ahora se está investigando si personas no diabéticas podrían beneficiarse de este fármaco».
Sin embargo, aunque el potencial de esta sustancia como herramienta contra el envejecimiento parece prometedor debido a sus efectos en las células y el metabolismo, el catedrático advierte que se necesitan más investigaciones y experimentos para confirmarlo.
«El objetivo no es simplemente vivir más años, sino vivir mejor durante esos años», señala el catedrático. Estos fármacos, como la metformina, buscan mejorar la calidad del envejecimiento al abordar el deterioro celular que afecta la salud con el paso del tiempo.
«¿Podríamos llegar a vivir hasta los 200 años?» preguntó Risto Mejide, a lo que el investigador respondió: «Una vez que comprendemos por qué envejecemos, estamos bastante cerca. En teoría, sí podríamos. De hecho, podríamos llegar a ser inmortales». También señaló que hay animales, como ciertas medusas y la hidra, que ya exhiben esta característica.
Metformina: Explorando su Potencial como Fármaco Antienvejecimiento
En los últimos años, la metformina, un medicamento comúnmente utilizado para tratar la diabetes tipo 2, ha estado recibiendo atención creciente debido a su potencial como fármaco antienvejecimiento. Esta molécula, cuyo uso principal es controlar los niveles de glucosa en sangre, ha mostrado efectos interesantes que podrían extender más allá de su aplicación original. Vamos a explorar sus efectos positivos y negativos desde una perspectiva científica.
Efectos Positivos:
- Potencial para Aumentar la Longevidad: Estudios preclínicos han sugerido que la metformina puede extender la vida útil en diversos organismos, desde gusanos hasta ratones. Si bien los efectos en humanos aún no están completamente establecidos, la metformina parece actuar sobre procesos biológicos asociados con el envejecimiento.
- Modulación del Metabolismo: La metformina actúa principalmente reduciendo la producción de glucosa en el hígado y mejorando la sensibilidad a la insulina en los tejidos periféricos. Estos efectos podrían tener implicaciones positivas en la prevención de enfermedades relacionadas con el envejecimiento, como la diabetes y las enfermedades cardiovasculares.
- Efectos Antioxidantes: Se ha sugerido que la metformina puede tener propiedades antioxidantes, lo que significa que podría ayudar a proteger las células del daño oxidativo asociado con el envejecimiento y otras enfermedades crónicas.
- Activación de Pathways de Longevidad: La metformina parece influir en vías celulares clave relacionadas con la longevidad, como la vía AMPK (proteína quinasa activada por AMP) y mTOR (diana de rapamicina en mamíferos), que están implicadas en la regulación del metabolismo y la longevidad celular.
Efectos Negativos:
- Efectos Gastrointestinales: La metformina puede causar efectos secundarios gastrointestinales, como diarrea, náuseas o malestar estomacal, especialmente al iniciar el tratamiento. Estos síntomas suelen ser transitorios y pueden disminuir con el tiempo o ajustando la dosis.
- Riesgo de Acidosis láctica: Aunque raro, el uso de metformina se ha asociado con el riesgo de acidosis láctica, una complicación metabólica potencialmente grave. Este riesgo es mayor en individuos con insuficiencia renal o en situaciones que aumentan la acumulación de lactato en el cuerpo.
- Deficiencia de Vitamina B12: El uso prolongado de metformina puede estar relacionado con una disminución en los niveles de vitamina B12, lo que puede afectar la salud neurológica y hematológica a largo plazo.
- Interacciones con otros Medicamentos: La metformina puede interactuar con ciertos medicamentos, lo que podría requerir ajustes en las dosis o supervisión médica.
Conclusiones:
Si bien la metformina muestra promesas como fármaco antienvejecimiento, es importante destacar que su uso con este propósito aún está en investigación y no se recomienda actualmente fuera del tratamiento de la diabetes tipo 2 u otras condiciones médicas para las cuales está aprobada. Los efectos positivos potenciales deben sopesarse cuidadosamente con los posibles efectos adversos, y siempre se debe buscar orientación médica antes de considerar su uso con fines antienvejecimiento.
En resumen, la investigación sobre el potencial de la metformina como fármaco antienvejecimiento es emocionante pero todavía está en sus etapas iniciales. Se necesitan más estudios clínicos en humanos para comprender mejor su seguridad y eficacia en este contexto antes de que pueda ser considerada una intervención estándar para contrarrestar el proceso de envejecimiento.
Puedes seguir toda la actualidad visitando Official Press o en nuestras redes sociales: Facebook, Twitter o Instagram.
Comparte esto:
- Haz clic para compartir en WhatsApp (Se abre en una ventana nueva)
- Haz clic para compartir en Facebook (Se abre en una ventana nueva)
- Haz clic para compartir en Twitter (Se abre en una ventana nueva)
- Haz clic para enviar un enlace por correo electrónico a un amigo (Se abre en una ventana nueva)
- Haz clic para compartir en Telegram (Se abre en una ventana nueva)
- Haz clic para compartir en LinkedIn (Se abre en una ventana nueva)









Tienes que estar registrado para comentar Acceder