Salud y Bienestar
Izpisua logra curar grandes úlceras regenerando la piel, sin necesidad de injertos
Publicado
hace 7 añosen

El equipo de investigadores liderado por el profesor del Laboratorio de Expresión Génica del Instituo Salk (EEUU) y catedrático extraordinario de Biología del Desarrollo de la UCAM, Juan Carlos Izpisua, ha conseguido con éxito la regeneración de la piel aplicando la programación celular ‘in vivo’. Se podrán beneficiar de este avance, que marcará un hito en la historia de la medicina, quienes padecen úlceras cutáneas grandes, producidas por quemaduras graves o por enfermedades crónicas como la diabetes
El uso de la cirugía plástica para tratar úlceras cutáneas grandes, como las producidas por quemaduras graves, decúbito prolongado o enfermedades crónicas como la diabetes, puede llegar a ser algo del pasado. Un equipo de científicos liderado por el Dr. Izpisua Belmonte, profesor del Laboratorio De expresión Génica del Instituto Salk (EEUU) y catedrático extraordinario de Biología del Desarrollo de la UCAM, ha desarrollado una técnica para convertir, directamente, las células de una herida abierta en nuevas células de la piel. Esta técnica, basada en la reprogramación celular hasta un estado similar al de las células madre, también podría ser útil para curar otros daños de la piel, contrarrestar los efectos del envejecimiento o ayudarnos a comprender mejor el cáncer de piel.
«Nuestras observaciones constituyen una prueba de concepto para la regeneración ‘in vivo’ de un tejido tridimensional completo como es la piel, no sólo diferentes tipos de células aisladas como se ha hecho anteriormente», dice el profesor Juan Carlos Izpisua, autor del artículo publicado en Nature. «Este conocimiento podría ser útil no sólo para mejorar la reparación de la piel, sino también para diseñar estrategias regenerativas “in vivo” en otras situaciones patológicas humanas en las que pueda estar implicada la reparación de un tejido o también durante el envejecimiento».
«Este conocimiento podría ser útil no sólo para mejorar la reparación de la piel»
— Juan Carlos Izpisua
La doctora Estrella Núñez, vicerrectora de Investigación de la UCAM y coautora del trabajo, ha mostrado su satisfacción porque “este estudio, promovido y desarrollado en colaboración con la UCAM, está en la línea de la política de investigación de esta universidad, marcada por nuestro presidente, José Luis Mendoza: de calidad, colaborativa a nivel internacional entre científicos básicos y clínicos, y que redunda en beneficio del paciente”. (Ver declaraciones completas de la vicerrectora de Investigación de la UCAM -Parte 1- Parte 2-)
Las úlceras cutáneas (heridas que pueden extenderse a través de múltiples capas de la piel) generalmente se tratan de forma quirúrgica, trasplantando piel de otro lugar para cubrir la herida. Sin embargo, cuando la úlcera es especialmente grande, resulta difícil para los cirujanos injertar suficiente cantidad de piel para resolver el problema. En estos casos, se pueden aislar células madre de la piel del paciente, hacerlas crecer en el laboratorio y trasplantarlas nuevamente al paciente. Sin embargo, este procedimiento requiere gran cantidad de tiempo, lo que pone en riesgo la vida del paciente y, algunas veces, no es efectivo.
«Este estudio, promovido y desarrollado en colaboración con la UCAM, está en la línea de la política de investigación de esta universidad»
— Estrella Núñez
El investigador Masakazu Kurita, coautor del trabajo, con gran experiencia en cirugía plástica, sabía que uno de los pasos críticos en la recuperación de una herida era la migración o el trasplante de queratinocitos basales, ausentes en heridas grandes y severas en las que se han perdido múltiples capas de piel. Estas células, parecidas a células madre, actúan como precursores de los diferentes tipos de células cutáneas. Incluso, a medida que estas grandes heridas cicatrizan, las células que se multiplican en la zona están principalmente involucradas en el cierre de la herida y la inflamación, y no en reconstruir una piel sana.
El objetivo de los Drs. Izpisua y Kurita con este trabajo ha sido convertir directamente estas otras células de la herida en queratinocitos basales, sin necesidad de sacarlas del cuerpo.
En primer lugar los investigadores compararon los niveles de diferentes proteínas presentes en los dos tipos de células, inflamación y queratinocitos. Identificaron 55 «factores de reprogramación» (proteínas y ARNs) potencialmente involucrados en la diferenciación de células de inflamación en queratinocitos basales y tras diferentes experimentos redujeron la lista a cuatro factores que podrían estar implicados en este proceso.
Cuando el equipo investigador trató tópicamente úlceras cutáneas de ratones, con los cuatro factores, éstas desarrollaron una piel sana (conocida como epithilia) en 18 días. Con el tiempo, este epitelio se expandió y se conectó a la piel circundante, incluso en las úlceras más grandes. Las células generadas se comportaron como células sanas de la piel en una serie de pruebas moleculares, genéticas y celulares realizadas hasta 6 meses después. «Antes de llegar a la clínica, tenemos que hacer más estudios de seguridad a largo plazo y mejorar la eficiencia de la técnica tanto como sea posible», asegura el Dr. Kurita.
Datos de la publicación:
Journal title: Nature
Paper title: In vivo reprogramming of wound-resident cells generates skin epithelial tissue
Authors: Masakazu Kurita, Toshikazu Araoka, Tomoaki Hishida, David D. O’Keefe, Yuta Takahashi, Akihisa Sakamoto, Masahiro Sakurai, Keiichiro Suzuki, Jun Wu, Mako Yamamoto, Reyna Hernandez-Benitez, Alejandro Ocampo, Pradeep Reddy, Maxim Nikolaievich Shokhirev, Pierre Magistretti, Estrella Núñez Delicado, Hitomi Eto, Kiyonori Harii & Juan Carlos Izpisua Belmonte.
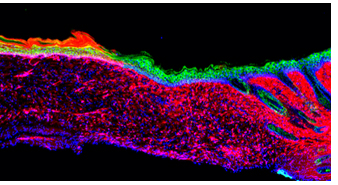
La imagen representa la primera prueba de concepto para la regeneración exitosa de un órgano funcional (la piel) en un mamífero, mediante reprogramación in vivo. La piel se generó en una úlcera grande en un modelo de ratón de laboratorio, convirtiendo un tipo de células (rojo: células mesenquimales) en otro (verde: queratinocitos basales).
Comparte esto:
- Haz clic para compartir en WhatsApp (Se abre en una ventana nueva)
- Haz clic para compartir en Facebook (Se abre en una ventana nueva)
- Haz clic para compartir en Twitter (Se abre en una ventana nueva)
- Haz clic para enviar un enlace por correo electrónico a un amigo (Se abre en una ventana nueva)
- Haz clic para compartir en Telegram (Se abre en una ventana nueva)
- Haz clic para compartir en LinkedIn (Se abre en una ventana nueva)
Relacionado
Te podría gustar
-


El jurado declara culpable al único acusado del crimen del canónigo de València, cometido junto a otra persona
-


Policía investiga al capitán y a un tripulante tras el naufragio en Indonesia
-


El jefe de Gabinete de Mazón afirma que el president “conocía la situación y nunca estuvo ilocalizable” el día de la dana
Salud y Bienestar
Cómo identificar la ansiedad infantil, por el psicólogo Alberto Soler
Publicado
hace 1 díaen
22 febrero, 2026
La ansiedad infantil cada vez es más frecuente. Todos tenemos sentimientos que nos paralizan. A veces los notamos en la cabeza, otras, en el pecho; y otras, en el estómago. Tengo un nudo en la barriga ayudará a niños y niñas a señalar lo que les está ocurriendo, con un lenguaje claro y una metáfora ilustrativa que dan sentido a la sensación de enredo que tantos hemos sentido.
Aunque parezca cosa de mayores, los más pequeños también la sufren y en ocasiones no solemos prestarle la atención necesaria.
Cómo identificar la ansiedad infantil
Alberto Soler psicólogo especializado en familia y crianza centro de psicología en Valencia es el autor junto a su mujer Conchi de ‘Tengo un nudo en la barriga’ su nuevo álbum.
Official Press ha charlado con el psicólogo en exclusiva sobre qué es la ansiedad infantil, cómo se puede identificar y qué debemos hacer los padres y madres frente a ella.
¿Qué es la ansiedad infantil y cómo se reconoce?
La ansiedad infantil es una realidad que tenemos y que muchas veces nos cuesta identificar. Porque muchos de los síntomas que tiene no son exclusivos de la ansiedad, sino que se presentan también por otras características.
Muchas veces niños y niñas sienten preocupaciones, sienten malestar físico y no lo suelen atribuir a la parte psicológica. Sin embargo detrás tenemos un problema de ansiedad.
Algunas de las características son un nudo en la barriga, en la garganta, dolores de cabeza, somatizaciones más difusas, preocupaciones, miedos, necesidad de huir o evitar ciertas situaciones.
La ansiedad siempre se asocia al adulto. ¿La ansiedad infantil siempre ha estado ahí o es un término nuevo?
No, no es nuevo en absoluto. La ansiedad es una respuesta normal que tiene nuestro organismo ante situaciones que percibimos como una amenaza.
Sí que es verdad que el ritmo de vida y estilo que llevamos actualmente hacen que se presenten con más frecuencia de la que debería y se acaba convirtiendo en enfermedad patológica.
Es cuando percibimos venir amenazas que realmente no existen o sobrevaloramos. Sí que es verdad que lo asociamos mucho a personas más adultas.
Pero niñas y niños también sienten ansiedad y tienen dos problemas: uno tener ansiedad y segundo que muchas veces no reconocemos el derecho a tener ansiedad porque minimizamos e ignoramos sus problemas.
Sus ansiedades están motivadas por circunstancias muy diferentes a las de los adultos.

En tu cuento la acción transcurre en un colegio. A veces la ansiedad va ligada al bullying…
Sí, claro cuando hay una problemática a nivel escolar si llegamos al extremo de un caso de acoso escolar por supuesto que la ansiedad va en aumento y va a estar presente.
Pero no tenemos que irnos a esos extremos para hablar de ansiedad.
Es mucho más cotidiana la ansiedad en niños y niñas en la escuela el nivel de exigencia que tienen los niños y las niñas, las relaciones sociales, la relación con sus profesores y profesoras….
El clima que tengan en casa, la relación que hay entre sus progenitores, el ritmo de actividades diarias todo esto son situaciones que pueden incrementar ese nivel de ansiedad en la criatura y que lo pase mal pero sin duda son situaciones y cuestiones diferentes a las personas adultas.
¿Cómo reaccionar ante la ansiedad?
Cómo debe reaccionar un padre ante un caso de ansiedad infantil
Lo primero sería intentar generar un clima familiar y las rutinas diarias en las cuales tengamos la mayor tranquilidad posible. No solo tranquilidad a nivel de reloj sino a nivel tranquilidad de relación.
Es decir, que nos llevemos bien seamos amables eduquemos desde el cariño desde la amabilidad, desde la firmeza.
Que tengamos un día a día que sea lo más satisfactorio posible para todos los que convivimos.
Eso ya es un factor de protección frente a la ansiedad negativa. Que una madre o un padre identifique que su hija o su hijo puede tener un problema de ansiedad pues es fantástico porque una de las principales dificultades es que muchas veces nos pasa por delante y no nos damos cuenta.
Entonces ya hemos hecho la mitad del camino que es identificar la ansiedad que ese problema está.
¿Cómo solucionarlo? Lo primero es hablar con el hijo o la hija en función de la edad que tenga y preguntarle, no en plan interrogatorio, sino en plan preguntas abiertas.
Valorar sus emociones, darle permiso para sentir lo que siente y por supuesto poder mediar para darle todos los recursos
Valorar sus emociones, darle permiso para sentir lo que siente y por supuesto poder mediar para darle todos los recursos.
Para solucionarlo le podemos dar recursos nosotros: reestructurar el tiempo, un cambio de actividades, quizás necesite algo referente a la escuela.
Si nosotros carecemos de los recursos necesarios y necesitamos buscar ayuda profesional pues genial que para eso estamos los psicólogos.
El ritmo estresante de vida de los padres puede influir en la ansiedad infantil
Sin duda influye. Pero no es que los padres y madres transmitan esa ansiedad a sus hijos.
Ellos también son unas víctimas del modelo. La sociedad en la que muchas otras actividades pasan por delante del espacio que deberíamos estar teniendo para educar y criar a nuestras criaturas con un poco más de margen.
Mucho hablamos de conciliación pero realmente la conciliación no existe o es muy difícil en la mayoría de las situaciones. La culpa no es de las familias que mucho hacen con los pocos recursos que tienen.
Estamos hablando de un terreno mucho más amplio, una raíz que son mucho más sociales.
Y sí, al final tanto madres y padres como hijas e hijos son unas víctimas de la situación
¿Qué influye en la ansiedad?
¿Hay alguna edad concreta en la que aparece la ansiedad infantil?
A partir de 3 o 4 años puede empezar a presentarse. Pero sobre todo a partir de esa edad, cuando son un poco más conscientes de sus propias emociones y empiezan a tener unos miedos más sociales.
Tienen capacidad para anticipar lo que va a ocurrir entonces se puede presentar con más frecuencia.
Es raro que un niño por debajo de 4 años hable de ansiedad o que siente ansiedad.
Una característica fundamental de la ansiedad es esa capacidad para anticipar el futuro de una manera negativa y por debajo de esa edad pues las anticipaciones que se dan son más limitadas.
Sin embargo pues el desarrollo cognitivo permite que a partir de los 5 o 6 años, sobre todo al entrar en la educación primaria más o menos, ya tengan mucho más capacidad para imaginar cómo va a ser el futuro y esa capacidad de abstracción y fantasía qué es muy buena para una cosas, también pueden tener sus lados negativos,
Esa capacidad anticipativa puede tener una negatividad en ciertos eventos.
¿La ansiedad se hereda?
Serían las dos cosas. Por un lado sí que es verdad que hay un componente hereditario. Podemos tener mayor o menor riesgo de desarrollar problemas de ansiedad si nuestros progenitores son personas más o menos ansiosas.
Sí que esos estilos de vida temperamentales se pueden transmitir de padres a hijos pero no solamente es esa carga genética que te puede hacer más vulnerable.
A la vez también todas las vivencias diarias a las que tú te enfrentas constantemente y que tú ves cómo gestionan y cómo resuelven las personas que te cuidan.
Entonces ahí tenemos ese doble impacto: por un lado la experiencia directa en el día a día y por otro lado tenemos también la carga genética.
Luego están también por supuesto los acontecimientos sociales que son los que ya podrían la gotita que colma el vaso
Puedes seguir toda la actualidad visitando Official Press o en nuestras redes sociales: Facebook, Twitter o Instagram.
Comparte esto:
- Haz clic para compartir en WhatsApp (Se abre en una ventana nueva)
- Haz clic para compartir en Facebook (Se abre en una ventana nueva)
- Haz clic para compartir en Twitter (Se abre en una ventana nueva)
- Haz clic para enviar un enlace por correo electrónico a un amigo (Se abre en una ventana nueva)
- Haz clic para compartir en Telegram (Se abre en una ventana nueva)
- Haz clic para compartir en LinkedIn (Se abre en una ventana nueva)



Tienes que estar registrado para comentar Acceder